Сердце – это важнейший орган человека, который не останавливается ни на минуту. Его сокращение обеспечивается, благодаря сложной системе нервных импульсов, передающихся сначала из области синусового узла в правом предсердии, распространяющихся на атриовентрикулярный узел и всю площадь перегородки. Такой процесс считается нормальным и называется синусовым ритмом. Иногда под воздействием различных причин у пациентов возникает предсердный ритм на ЭКГ. В статье рассмотрим, что это значит и каковы могут быт причины такого нарушения.
Происхождение недуга
Предсердный ритм – это разновидность эктопических сокращений. Эктопия – это аномальное расположение чего-либо. То есть источник возбуждения сердечной мышцы появляется не там, где ему положено быть. Такие очаги могут образовываться в любом участке миокарда, вызывая нарушение нормальной последовательности и частоты сокращений органа. Эктопический ритм сердца иначе называется замещающим, так как он берет на себя функцию главного автоматического центра.
Возможны два варианта предсердного ритма: замедленный (он вызывает снижение сократительной способности миокарда) и ускоренный (частота сердцебиений увеличивается).
Первый возникает, когда блокада синусового узла становится причиной слабой генерации импульсов. Второй является результатом повышенной патологической возбудимости эктопических центров, он перекрывает основной ритм сердца.
Аномальные сокращения бывают редкими, тогда они совмещаются с синусовым ритмом. Или же предсерный ритм становится ведущим, а участие автоматического водителя первого порядка полностью анулируется. Такие нарушения могут быть характерны для разных временных периодов: от суток до месяца и более. Иногда сердце работает под началом эктопических очагов постоянно.
Что такое нижнепредсердный ритм? Активные атипичные соединения клеток миокарда могут располагаться как в левом, так и в правом предсердии, причем в нижних участках этих камер. Соответственно различают нижний правопредсердный и левопредсердный ритмы. Но при постановке диагноза нет особой нужды разграничивать эти два вида, важно только установить, что возбуждающие сигналы исходят из предсердий.
Источник генерации импульсов может менять свое местоположение в пределах миокарда. Такое явление называется миграцией ритма.
Почему возникает эктопический ритм сердца? Причины появления патологии
Возникнуть нарушения работы водителя первого порядка, может из-за изменений следующего характера:
- Ишемические.
- Склеротические.
- Воспалительные.
Рассмотрим подробней каждое из этих отклонений в работе синусового узла.
Если причина ишемия
При острой или хронической ишемии сердца отмечаются нарушения функционирования синусового узла. Происходит это из-за недостаточного поступления кислорода к клеткам миокарда. «Голодные» клетки не имеют возможности работать в полном объеме. Поэтому ишемия миокарда является ведущим заболеванием, которое тянет за собой нарушение нормальных ритмов.
Сюда следует отнести: кардиосклероз, инфаркты, миокардиты. После кризисных приступов, в процессе восстановления происходит замещение клеток миокарда разрастающейся рубцовой тканью. Так как рубцовая ткань не имеет соответствующих нервных волокон, то передача электроимпульса происходит не в полном объеме или отсутствует вообще.
Воспалительное протекание болезни, которое происходит в сердечных тканях, может затрагивать и мышечные волокна узла Киса-Флака. Как следствие такого распространения инфекции нарушается клеточная способность выдавать и проводить электроимпульсы, генерируемые в синусовом узле. Замещающие ритмы начинают появляться в клетках предсердий, отправляя их к атривентрикулярному узлу. Частотность таких сокращений значительно отличается от обычных в большую или меньшую сторону.
Причины заболевания
Нижнепредсердный эктопический ритм возникает под воздействием различных внешних и внутренних условий. Подобное заключение может быть поставлено пациентам всех возрастных категорий. Не всегда такой сбой в работе сердечной мышцы считается отклонением. Физиологическая аритмия, как вариант нормы, в лечении не нуждается и проходит сама по себе.
Разновидности нарушений, вызываемых нижним ритмом предсердий:
- тахикардия пароксизмального и хронического характера;
- экстрасистолы;
- трепетания и фибрилляция.
Иногда правопредсердный ритм ничем не отличается от синусового и адекватно организует работу миокарда. Обнаружить такой сбой можно совершенно случайно при помощи ЭКГ на очередном плановом медосмотре. Человек при этом совсем не догадывается о существующей патологии.
Основные причины развития эктопического нижнего предсердного ритма:
- миокардит;
- слабость синусового узла;
- повышенное артериальное давление;
- ишемия миокарда;
- склеротические процессы в мышечных тканях;
- кардиомиопатия;
- ревматизм;
- сердечный порок;
- воздействие никотина и этанола;
- отравление угарным газом;
- побочное действие лекарств;
- врожденная особенность;
- вегетососудистая дистония;
- сахарный диабет.
Нижнепредсердный ритм у детей может быть как врожденным, так и приобретенным. В первом случае ребенок уже рождается с наличием эктопических очагов. Это результат кислородного голодания во время родов или последствие аномалий внутриутробного развития. Функциональная незрелость сердечно-сосудистой системы, особенно у недоношенных детей, тоже является причиной образования эктопического ритма. Подобные нарушения с возрастом могут нормализоваться сами собой. Однако наблюдение врача таким малышам необходимо.
Другая ситуация – подростковый возраст. Юноши и девушки в этот период испытывают серьезные изменения в организме, гормональный фон нарушается, синусовый сердечный ритм временно может замещаться предсердным. С окончанием полового созревания все неприятности со здоровьем, как правило, заканчиваются. У взрослых проблемы с гормонами могут быть связаны со старением организма (например, менопауза у женщин), что также влияет на появление эктопического сердечного ритма.
Профессиональный спорт тоже может рассматриваться как причина развития предсердного ритма. Такой признак является следствием дистрофических процессов миокарда, возникающих под воздействием чрезмерных нагрузок у спортсменов.
Какие заболевания могут спровоцировать нарушение ритма
Предсердный ритм на ЭКГ может появляться у пациентов независимо от возраста, половой принадлежности и региона проживания. Часто патология носит временный характер и обусловлена определенными физиологическими причинами. В таких случаях длительность нарушения проводимости продолжается не более нескольких часов или суток.
Иначе ситуация обстоит при развитии определенных заболеваний, которые способны спровоцировать эктопический ритм. К ним относят воспалительные процессы миокарда, ишемические нарушения, склеротические изменения. Рассмотрим наиболее распространенные из них.
Миокардит
Миокардитом называют воспалительный процесс миокарда. Причины патологии – это поражение сердечной мышцы вирусами, бактериями или токсинами. Нередко болезнь развивается из-за аллергической реакции или аутоиммунного сбоя. Медики отмечают, что миокардит может выступать в качестве самостоятельной патологии или провоцироваться другими заболеваниями. Течение воспаления может быть хроническим или острым. Последняя форма нередко переходит в кардиомиопатию.
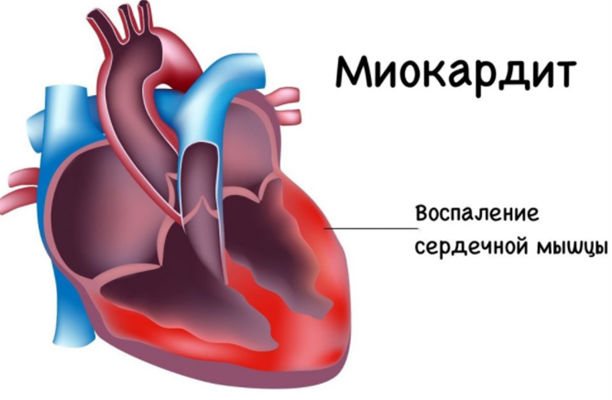
Распространенные симптомы миокардита – предсердный ритм, хроническая усталость, головокружения, учащенное сердцебиение, боли в грудной клетке и другое. Если патология диагностируется своевременно и проводится необходимое лечение, прогноз для больного довольно благоприятный.
Кардиомиопатия
Группа заболеваний, которые объединяют патологические изменения в тканях миокарда, называют кардиомиопатиями. В результате этих нарушений возникают сбои в функционировании сердца. Развивается болезнь как под воздействием сердечных, так и не сердечных факторов. То есть причин, которые способны спровоцировать кардиомиопатию, очень много. Нарушение носит первичный или вторичный характер, почти всегда сопровождается внесердечным ритмом.
Ревматизм
Ревматизм – это болезнь, сопровождающаяся воспалительным процессом соединительных тканей и сердечной мышцы. Страдают им преимущественно дети до достижения 15 лет. Основная причина воспаления – атака организма стрептококковой инфекцией, что провоцирует такие болезни, как ангина, тонзиллит, фарингит и прочее. Ревматизм возникает в роли осложнения, ведет к нарушению сократимости сердца, повышению температуры, суставным и сердечным болям и развитию других симптомов у больного.
Сердечные пороки
Пороки сердца носят врожденный или приобретенный характер. Понятие «порок» подразумевает отклонение строения или структуры органа, вследствие чего нарушается электрическая проводимость или ток крови в нем. Кроме врожденного или приобретенного типа, медики классифицируют заболевание на сочетанные или изолированные, а также на наличие такого симптома, как цианоз (синюшный оттенок кожи) или его отсутствие.
Синдром слабости синусового узла
Опасное состояние, которое несет угрозу внезапной остановки сердца. Причины этого нарушения имеют врожденный или приобретенный характер. К ним относят ишемическую болезнь сердца, кардиомиопатии, травмы сердечной мышцы, онкологические образования в этой области, пороки, токсические поражения органа и многое другое.
Человек страдает аритмией, снижением частоты сердечных сокращений, слабостью, головными болями, парезами, снижением зрения, слуха, памяти. Без необходимого лечения патология нередко сопровождается летальным исходом.
Ишемическая болезнь сердца
ИБС – это весьма распространенное заболевание, которое сопровождается многими нарушениями в работе жизненно важного органа. Провоцируют патологию многие факторы, наиболее частыми среди которых является курение, анатомическое старение организма, генетическая предрасположенность, сахарный диабет, гипертония и прочее. Предсердный ритм показывает кардиограмма многих людей с этим отклонением. Кроме этого, отмечаются такие признаки, как отдышка, головная боль, дискомфорт в грудной клетке, хроническая усталость.
Вегетососудистая дистония
ВСД – это совокупность расстройств функционального характера, что обусловлено нарушением регуляции тонуса сосудов вегетативной нервной системы. При этом формируется эктопический ритм, у больного возникает периодическое или постоянное нарушение частоты сердечных сокращений, чрезмерная потливость, частые головные боли, холод в конечностях, предобморочные состояния или обмороки.
Важно! Вегетососудистая дистония нередко провоцирует стойкое повышение артериального давления и нервозы, значительно снижает качество жизни больного.
Симптомы
Нижнепредсердный аномальный ритм может развиваться бессимптомно. Если же признаки нарушения работы сердца присутствуют, они будут отражать заболевание, послужившее причиной такого состояния.
- Человек начинает ощущать сокращения миокарда, «слышать» его толчки.
- Число минутных ударов органа растет.
- Сердце словно «замирает» на время.
- Наблюдается повышенное отделение пота.
- Перед глазами возникает темная сплошная пелена.
- Резко закружилась голова.
- Кожа стала бледной, появился синий оттенок на губах и кончиков пальцев.
- Стало трудно дышать.
- Появилась боль в загрудинном пространстве.
- Беспокоят частые мочеиспускания.
- Человек испытывает сильный страх за свою жизнь.
- Возможны тошнота или рвота.
- Нарушения работы желудочно-кишечного тракта.
- Развивается обморочное состояние.
Короткие приступы застают больного врасплох, но заканчиваются также быстро, как и начинаются. Часто подобные сбои ритма возникают по ночам во сне. Человек просыпается в панике, чувствуя тахикардию, боли в груди или жар в области головы.
Диагностика
Выявить наличие предсердного ритма можно, исходя из данных полученных при проведении УЗИ сердца или снятия электрокардиограммы.
Так как патология может проявлять себя время от времени, и часто это случается ночью, то для получения более полной клинической картины используется мониторинг ЭКГ по Холтеру. Специальные датчики закрепляются на теле пациента и круглосуточно фиксируют изменения, происходящие в сердечных камерах. По результатам подобного исследования врач составляет протокол наблюдений за состоянием миокарда, позволяющий обнаружить как дневные, так и ночные пароксизмы нарушений ритма.
Применяется также чреспищеводное электрофизиологическое исследование, коронарная ангиография, снятие ЭКГ под нагрузкой. Обязательно назначается стандартный анализ биологических жидкостей организма: общее и биохимическое исследование крови и мочи.
Зачем проводится ЭКГ при гипертонической болезни
ЭКГ давно уже является надежным помощником в исследовании и лечении гипертонии. Этот инструментальный способ диагностики, требующийся каждому пациенту с гипертонической болезнью, выявляет перебои в функционировании сердца, определяет наличие стенокардии предоставляет данные о состоянии миокарда, гипертрофии сердца, смещении его электрической оси.
Подробнее картину деформаций сердца при гипертензии демонстрирует эхокардиография. С ее помощью можно увидеть гипертрофию плюс измерить толщину стенки желудочка, имеющую свойство увеличиваться при повышении сосудистого сопротивления.
Интерпретация ЭКГ
Расшифровка кардиографического рисунка заключается в измерении длины, площади сегментов и амплитуды колебания зубцов.
Ритм сокращений сердечной мышцы считают по продолжительности интервалов. В случае когда их длительность одинакова или варьируется не более чем на 10% — показатели являются нормальными, при других данных допускается вероятность нарушения ритма. Но объективный диагноз может установить только лечащий доктор.
Наиболее явными показателями гипертензии на электрокардиограмме считаются:
- Перегрузка или гипертрофия левого желудочка;
- Косвенные симптомы ишемической болезни сердца или ишемии областей миокарда.
I стадия
Начало гипертонии сопровождается малым количеством нестойких симптомов, которые быстро возникают и также внезапно проходят.
Повышенное давление порой выявляется случайно. АД имеет тенденцию иногда подскакивать из-за физических или эмоциональных перегрузок.
На этом этапе заболевания поражения органов-мишеней нет. Соответственно, электрокардиограмма, эхокардиограмма и рентгенограмма не демонстрируют патологических метаморфоз.
II стадия
Для следующего периода гипертонической болезни характерна определенная совокупность её проявлений, у пациентов порой случаются гипертонические кризы.
ЭКГ показывает изменения, характерные для гипертрофии левого желудочка. Они же видны на рентгенологическом и эхокардиографическом обследовании. Позднее на ЭКГ при гипертонии второй стадии отразятся данные о нарушениях ритма и проводимости сердца, а также коронарного кровообращения.
III стадия
Высшая ступень гипертонической болезни определяется постоянным повышенным давлением, плюс развиваются осложнения на разных органах:
- Мозга: кровоизлияние в район мозговой коры или мозжечка;
- Глазного дна: кровоизлияние в сетчатку;
- Сердца: левожелудочковая недостаточность, инфаркт миокарда;
- Почек: почечная недостаточность.
ЭКГ выявляет повреждения коронарного кровообращения, проявления гипертрофии левого желудочка.
Полезные советы
Избежать прогрессирования гипертонической болезни реально, если следовать рекомендациям:
Обязательно ежедневно выполнять физические упражнения, дабы сохранить сосуды эластичными; Нужно поддерживать оптимальный вес, потому, что его излишек имеет тенденцию провоцировать и гипертонию, и ишемическую болезнь сердца; Важно избегать курения, в том числе пассивного, поскольку воздействие никотина приводит закупорке кровеносных сосудов; Требуется обязательный полноценный отдых с чередованием интеллектуальной и физической активности; Необходимо время от времени делать анализы на сахар; Важно с одинаковой периодичностью измерять артериальное давление; Требуется проходить ЭКГ сердца в установленные врачом сроки.
Чтобы не дать развиться гипертонической болезни, необходимо как возможно раньше ее выявить. Наиболее надежный и в то же время доступный и информативный метод, дающий возможность своевременно диагностировать заболевание, — постоянный контроль за состоянием давления и работой сердца. ЭКГ позволит установить первопричину изменения давления – связана ли она с функционированием сердечно-сосудистой системы либо нет – и вовремя назначить корректное лечение.
Признаки на электрокардиограмме
ЭКГ является доступным, простым и достаточно информативным способом получения данных о различных нарушениях сердечного ритма. Что оценивает врач на кардиограмме?
- Состояние зубца Р, отражающего процесс деполяризации (появления электрического импульса) в предсердиях.
- Участок P-Q демонстрирует особенности волны возбуждения, идущей от предсердий к желудочкам.
- Зубец Q отмечает начальную стадию возбуждение желудочков.
- Элемент R отображает максимальный уровень деполяризации желудочков.
- Зубчик S указывает на заключительную стадию распространения электрического сигнала.
- Комплекс QRS называется желудочковым, он показывает все этапы развития возбуждения в этих отделах.
- Элемент Т регистрирует фазу спада электрической активности (реполяризацию).
При помощи имеющихся сведений специалист определяет особенности сердечного ритма (частота и периодичность сокращений), очаг генерации импульсов, расположение электрической оси сердца (ЭОС).
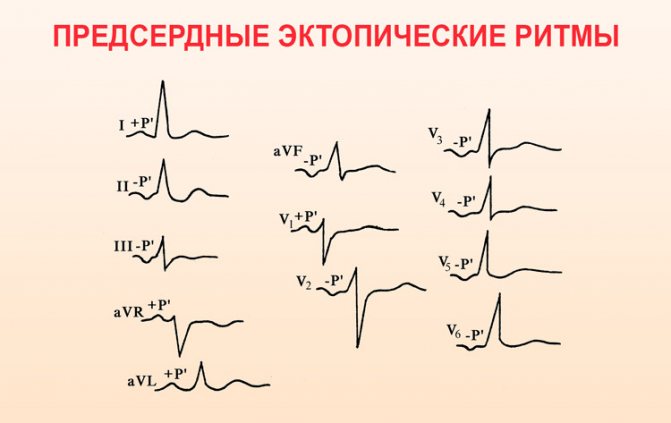
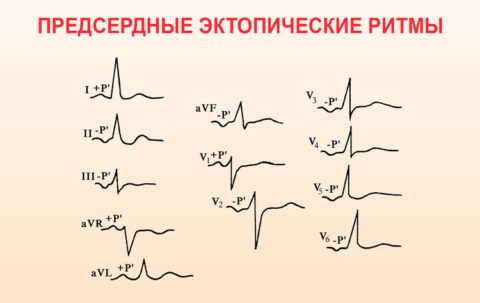
- отрицательный зубец Р при неизмененных желудочковых комплексах;
- правопредсердный ритм отражается деформацией зубца Р и его амплитуды в дополнительных отведениях V1-V4, левопредсрдный – в отведениях V5-V6;
- зубцы и интервалы имеют увеличенную длительность.
ЭОС отображает электрические параметры сердечной деятельности. Положение сердца как органа, имеющего трехмерную объемную структуру, можно представить в виртуальной системе координат. Для этого данные, полученные электродами при ЭКГ, проецируются на координатную сетку, чтобы рассчитать направление и угол расположения электрической оси. Эти параметры соответствуют локализации источника возбуждения.
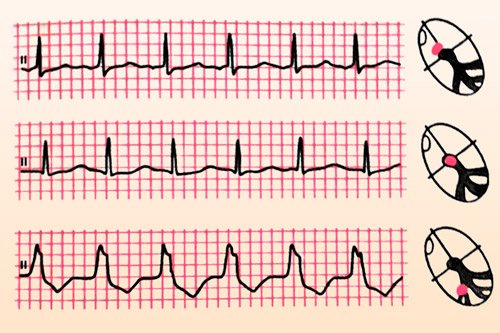
В норме она имеет вертикальное (от +70 до +90 градусов), горизонтальное (от 0 до +30 градусов), промежуточное (от +30 до + 70 градусов) положение. Отклонение ЭОС вправо (свыше +90 градусов) говорит о развитии эктопического аномального правопредсердного ритма, уклон влево (до -30 градусов и дальше) – это показатели левопредсердного ритма.
Как проявляется на ЭКГ
Определить патологическую проводимость сердца удается с помощью электрокардиограммы. Эта инструментальная диагностическая методика позволяет выявить локализацию нарушения ритма и причину возникновения отклонения. С помощью ЭКГ специалист может определить одну из разновидностей эктопии:
- левопредсердный ритм – при этом отмечаются такие отклонения, как зубец Р из двух частей, когда первая из них имеет куполообразный вид, а вторая выглядит как высокий и узкий пик. Кроме этого, РI может быть сглажен, а PV 1 и 2 положительные, PV 5 и 6 отрицательные;
- правопредсердный – в области третьего отведения наблюдается отрицательный Р зубец, в то время как в первом и втором отведении он носит положительный характер. Это свойственно среднебоковому правопредсердному ритму. Для нижнего типа этого нарушения характерен отрицательный Р зубец во втором и третьем отведении, а также сглаженный, аVF в грудных отведениях – 5 и 6;
- нижнепредсердный ритм – на электрокардиограмме выгляди как укорочение PQ интервала, отрицательный Р зубец в первом, третьем и аVF отведениях.
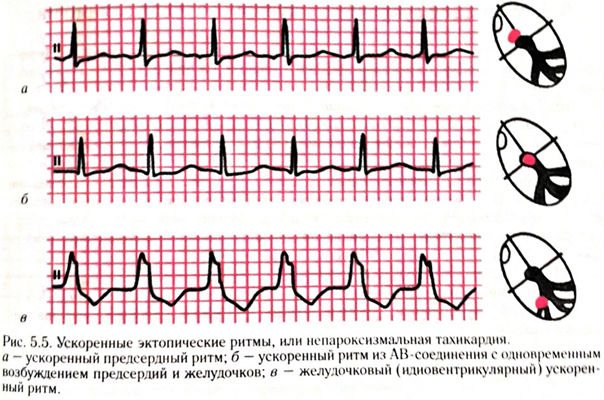
Исходя из этого, можно сказать, что специалист определяет проводимость сердца с помощью оценки Р зубца, который при эктопическом ритме отличается патологической амплитудой и полярностью. Диагностировать состояние должен опытный врач, так как на ЭКГ бывает довольно тяжело определить патологию из-за размытости признаков. Для постановки точного диагноза нередко используется Холтеровское мониторирование.
Лечение
В обратном случае терапевтическое воздействие осуществляется в следующих направлениях:
- Ускоренный патологический предсердный ритм лечится бета-блокаторами («Пропраналол», «Анаприлин») и другими средствами, снижающими частоту сердцебиений.
- При брадикардии назначаются лекарства, способные ускорить замедленный ритм: препараты на основе атропина, «Кофеинбензоат натрия», применяются растительные экстракты (элеутерококк, женьшень).
- Вегетососудистые нарушения, ставшие причиной эктопического ритма, нуждаются в приеме седативных препаратов «Новопассит», «Валокордин», настойки пустырника, валерианы.
- Для профилактики инфаркта сердца предлагается использовать «Панангин».
- Помимо антиаритмических средств («Новокаинамид», «Верапамил»), при нерегулярном ритме назначается специфическое лечение по факту установления конкретной причины развившихся нарушений.
- В тяжелых случаях, не поддающихся стандартному медикаментозному лечению, применяется кардиоверсия, установка искусственного водителя ритма.
О чем речь?
Многим людям, которым выставлено наличие предсердного ритма, непонятно, что это значит. У здорового человека имеется единственный путь передачи электрических импульсов, вызывающих последовательное возбуждение всех сердечных отделов. Благодаря чему происходит продуктивное сокращение, приводящее к удовлетворительному кровяному выбросу в артерии.
Данный маршрут берет свое начало в правом предсердии. После чего переходит в наиболее удаленные желудочковые ткани по проводящей системе. Однако в силу разных причин, синусовый узел теряет возможность вырабатывать электричество, необходимое для выпускания импульсов в дальние отделы.
Происходит смена процесса передачи сердечного возбуждения. Формируется замещающее сокращение. Получается, что импульс возникает вне положенного места. К сведению, предсердный ритм – появление столь необходимого возбуждения в любом месте сердца, только в нерасположении синусового узла.
Народные способы
- Грейпфрутовый сок смешать с маслом из оливок (3 чайных ложки). Средство употребляют раз в сутки в свежем виде. Общий курс – 4 недели.
- Инжир, изюм, ядра грецкого ореха взять в равном количестве. Смешать с медом и оставить на сутки. Съедать лечебную смесь по две дозы в день. Один прием равен 20 г. Продолжают терапию в течение двух месяцев.
- Хорошо помогает при нарушениях ритма календула. Сухие соцветия (20 г) засыпать в емкость объемом в 300 мл. Залить кипятком и настоять, достаточно 10-12 часов. 100 г надо выпивать за один раз, повторить трижды в день.
- Нарезать молодые спаржевые побеги, измельчить. Столовую ложку заварить в стакане воды, плотно закрыть и настоять. Разовая доза составит 2 ст. л., пить можно 5-6 раз в день. Лечение должно длиться минимум месяц.
- Зверобой (15 г), мелисса (10 г), боярышник – листки и соцветия (40 г), лепестки от розы (5 г) соединяют в одну смесь. Заваривают в 100 г воды в течение 15 минут. Пить вместо чая после каждого приема пищи в количестве стакана.
Грецкие орехи (500 г) соединить с сахаром (стакан), кунжутным маслом (50 г). Смешать ингредиенты и дать постоять немного. Отдельно заварить лимоны (4 штуки) в измельченном виде с кожурой в любой емкости. Добавить в лимоны смесь из орехов и добиться однородной консистенции. Снадобье принимают перед завтраком, обедом и ужином за полчаса до приема пищи. Доза может составить до 1 ст. л.
- Картофельные соцветия настоять на спирту или водке три недели. Выжать сок из сырых картофелин (150 мл). Смешать его с медом (столовая ложка) и спиртовым настоем (0, 5 ч. л.). Употреблять утром и вечером в свежеприготовленном виде.
- Ягоды клюквы (500 г) соединить с чесноком (50 г), предварительно измельчив ингредиенты. Поместить в герметичную посуду и оставить на 3 суток. Добавить в готовую смесь пол стакана меда. Взять из лекарства 2 столовые ложки и разбавить их водой (три стакана). Все это выпить небольшими порциями за весь день.
Предсердный ритм как одна из разновидностей нарушений сердечной деятельности нуждается в постоянном контроле врача. Даже отсутствие тревожных симптомов – не повод халатно относиться к подобному состоянию. Если развитие эктопических сокращений вызвано заболеваниями – обязательно нужно выяснить причину патологии и лечить ее со всей серьезностью. Запущенные тяжелые формы предсердных аритмий могут угрожать жизни человека.
Многих интересует, что такое эктопический предсердный ритм? Это та ситуация, когда электрические импульсы вырабатываются атипичными кардиомиоцитами. Нормально ли это и требуется ли лечение мы рассмотрим ниже.
Экстренная ситуация давление 200 на 120
Тонометр показывает давление 200 на 120: что делать в такой ситуации? Принимать меры нужно немедленно.
Если проигнорировать проблему, могут возникнуть осложнения:
- Наступит гипертонический криз;
- Увеличится риск инсульта, инфаркта.
Поэтому при сильном повышении давления необходимо обращаться к врачу. Он определит необходимые способы лечения.
Высокое давление: причины
Тонометр может показать давление 200 на 120 из-за следующих причин.
- Гипертоническая болезнь. В этом случае определить конкретные причины сложно, требуется комплексное обследование. Полностью не лечится, необходима поддерживающая терапия в течение всей жизни.
- Артериальная гипертензия. Можно вылечить полностью при помощи адекватной терапии.
Что делать?
Для лечения высокого давления необходим комплекс мер. Один, даже эффективный препарат не поможет. Нужно принимать несколько лекарств регулярно, тогда состояние пациента постепенно улучшится и гипертонического криза получится избежать.
Помогут такие лекарства:
- Энап: принимать по половине таблетки дважды в день (интервал не менее 12 часов);
- Амлодипин: принимать через день по 5 мг;
- Клофелин: принимать только при резком повышении АД.
Лучше, если препараты, их дозировку назначит врач.
Профилактика
Чтобы не допустить резкого повышения давления, принимайте профилактические меры.
- Откажитесь от вредных привычек. Злоупотребление алкоголем, зависимость от никотина, употребление наркотических средств — всё это может привести к повышению давления.
- Уделяйте время физическим упражнениям. Не обязательно «пахать» в тренажёрном зале. Достаточно и ежедневной гимнастики.
- Пейте много воды. Норма — полтора литра в день. Чай, кофе, компоты не считаются. Единственное, воздержитесь от питья перед сном.
- Высыпайтесь. Нормальная продолжительность сна — не менее 8 часов в сутки.
Отдельно стоит сказать о питании при склонности к повышению давления.
- Откажитесь от соли или сведите её количество в пище к минимуму. Много соли содержится в копченостях, маринадах, домашних соленьях.
- При наличии избыточного веса избавьтесь от него. Лишние килограммы — причина гипертонии.
- Уменьшите количество насыщенных жиров в рационе, увеличьте количество полезных полиненасыщенных жирных кислот. Меньше жареного, жирного мяса, больше — рыбы и растительных масел.
- Кушайте злаки, орехи, сухофрукты. В них много магния и калия, полезных для сердечно-сосудистой системы.
Своевременная профилактика поможет избежать повышения давления, а правильное лечение, назначенное врачом, поможет купировать приступы.
Происхождение заболевания
Эктопия – это аномальное расположение чего-то. Иными словами источник возбуждения сердечной мышцы начинает появляться не в том месте, где положено. Располагаться подобные очаги могут в любом месте миокарды.
Частота сокращений органа и последовательность будет нарушена. Иначе назвать эктопический ритм сердца можно замещающим, ведь он выполняет функцию автоматического центра.
Интересно! Вариантов предсердного ритма два: замедленный и ускоренный.
Первый возникает тогда, когда из-за блокады синусового узла генерация импульсов начинает слабеть. Второй – это результат того, что эктопические центры быстро возбуждаются, в результате основной ритм сердца перекрывается.
Аномальные сокращения возникают не так часто, но в любом случае они начинают совмещаться с синусовым ритмом. Подобные нарушения могут длиться разное количество времени – от одних суток и более. В некоторых случаях сердце может работать под началом эктопических очагов всю оставшуюся жизнь.
В чем опасность
Активная генерация ритма сердца из нетипичного очага чаще всего является симптомом патологии миокарда или других органов и систем. Я рекомендую обязательно пройти дополнительные обследования и выявить причину появления эктопии.
Нарушения ритма и гемодинамики, особенно при высокой частоте сокращений и сопутствующих заболеваниях, могут приводить к образованию тромбов, приступам стенокардии, развитию инфаркта, мерцания, трепетания и постепенному формированию сердечной недостаточности.
Причины заболевания
Эктопический предсердный ритм возникает потому, что есть много провоцирующих факторов как внешних, так и внутренних. Услышать подобный диагноз могут люди всех возрастов.
Однако отклонением сбой считается не всегда. Есть физиологическая аритмия, считающаяся нормой, лечения для нее не требуется, состояние нормализуется самостоятельно спустя некоторое время.
Разновидности нарушений, которые могут быть вызваны нижним ритмом предсердий:
- фибрилляция;
- экстрасистолы.
Предсердный ритм может ничем не отличаться от синусового. Зачастую сбой обнаруживается случайно во время проведения ЭКГ. О наличии патологии многие люди не догадываются именно поэтому не предпринимают ни каких действий.
Эктопический предсердный ритм может развиваться по многим причинам, выделить среди которых можно:
- артериальное давление повышенное;
- синусовый узел ослаблен;
- миокардит;
- побочное действие от приема некоторых лекарственных препаратов;
- отравление организма угарным газом;
- ревматизм;
- развитие сахарного диабета;
- врожденные аномалии;
- воздействие спиртных напитков и табака.
У детей эктопический ритм может быть как врожденным, так и приобретенным. В первом случае малыш появляется на свет с наличием эктопических очагов.
Это может быть результатом кислородного голодания в утробе, а также пороков развития. С возрастом нарушения могут нормализовываться, но ребенок должен будет находиться под наблюдением врача постоянно.
Подростковый возраст – это совершенно другая ситуация. Так, например, девушки испытывают изменения связанные с гормональным фоном, поэтому сердечный ритм может на некоторое время замещаться предсердным. Как только половое созревание будет закончено проблема исчезнет самостоятельно.
Стать причиной эктопического ритма может профессиональный спорт. Возникает потому, что организм подвергается постоянным физическим нагрузкам.
Симптомы заболевания
Актопический предсердный ритм может развиваться бессимптомно.
Если же симптомы нарушенного ритма есть, они будут отражать то заболевание, из-за которого и начали появляться:
- больной периодически слышит толчки сердца;
- повышается потоотделение;
- на время сердце может «замирать»;
- появление темноты перед глазами;
- появление синего оттенка на губах, кожа приобретает бледный цвет;
- появление боли в области груди;
- учащаются позывы к мочеиспусканию;
- появление страха за свою жизнь;
- больной находится в предобморочном состоянии.
После появления подобных симптомов следует обратиться за помощью в медицинское учреждение.
Предсердный ритм у детей
Регуляция вегетативной нервной системы и проводящая система сердца у новорожденных детей отличается от взрослых. У них они функционируют неполноценно из-за недостаточной сформированности. Это провоцирует развитие предсердного ритма у младенцев и детей дошкольного возраста. В норме такой ритм самостоятельно трансформируется в синусовый, состояние не требует дополнительных методов лечения.
Нарушение проводимости сердца у детей часто развивается при незначительных аномалиях органа. Например, при пролапсе митрального клапана или добавочной хорде. Но это не означает, что не стоит обращать внимание на этот симптом, ведь нередко отклонение может указывать на серьезные пороки сердца, инфекционные поражения миокарда, гипоксию, интоксикацию и прочие состояния.
В группу риска входят дети, перенесшие внутриутробную инфекцию или длительную интоксикацию алкоголем или никотином, а также при тяжелом течении беременности и родов. Такие пациенты должны проходить тщательное обследование после рождения для своевременного выявления различных заболеваний и предупреждения развития тяжелых осложнений.
Диагностика
Для выявления проблемы проводится УЗИ диагностика, а также электрокардиограмма. Так как проблема может давать о себе знать только в определенное время суток, то для получения более точной клинической картины проводится исследование ЭКГ по Холтеру. На теле пациента крепятся датчики, любые изменения фиксируются круглосуточно.
Симптомы на электрокардиограмме
ЭКГ – это самый доступный и безопасный метод исследования. На кардиограмме врач оценивает следующие показатели:
- Зубец Q. Показатель отвечает за начальную стадию возбуждения в желудочках.
- Состояние зубца Р. В этом случае отражаются электрические импульсы в предсердиях.
- Комплекс QRS. В медицине называется желудочковым, отражает этапы возбуждения во всех отделах.
После получения необходимых сведений врач сможет объяснить особенности сердечного ритма.
О наличии эктопического предсердного ритма могут говорить следующие изменения в ЭКГ:
- интервалы и зубцы с большой длительностью;
- зубец Р отрицательный, при этом изменений в желудочковых комплексах нет.
Показатели могут отличаться в зависимости от индивидуального случая.
Учебное видео оценки источника ритма и проводимости возбуждения по ЭКГ
Все материалы публикуются под авторством, либо редакцией профессиональных медиков ( об авторах ), но не являются предписанием к лечению. Обращайтесь к специалистам!
При использовании материалов ссылка или указание названия источника обязательны.
Сердце сокращается непрерывно на протяжении десятилетий человеческой жизни. Его работа может продолжаться даже тогда, когда мозг уже не посылает сигналов по нервной системе, благодаря функции автоматизма. Эта особенность органа поддерживается высоко специализированными клетками проводящих путей, которые формируют крупные узлы и длинные волокна, оплетающие миокард от предсердий до самых отдаленных участков желудочков.
Автоматизм сохраняется даже при самой тяжелой патологии внутренних органов, если при этом кровоснабжение сердца не нарушено, однако такой тонкий механизм может давать сбой при метаболических и других изменениях, провоцируя аритмии — предсердный ритм, экстрасистолии, блокады и т. д.
Импульсы по проводящей системе идут от главного водителя ритма — синусового узла, который расположен в правом предсердии. Главный генератор нервных сигналов задает частоту ритма, с которой сокращаются сначала предсердия, а затем — желудочки. Эти процессы происходят непрерывно, причем, синусовый узел реагирует на многообразные внешние и внутренние изменения, корректируя в зависимости от ситуации скорость сокращений сердца.
В случае, когда автоматизм синусового узла нарушается, импульсы начинают поступать из других источников — эктопических, которые тоже представлены своеобразными клетками проводящей системы, способными к воспроизводству электрических разрядов. Сокращения из эктопических очагов могут носить как ритмичный, так и хаотичный характер, различаться частотой и силой, тем не менее, иногда именно эктопические очаги помогают сердцу продолжать работать.
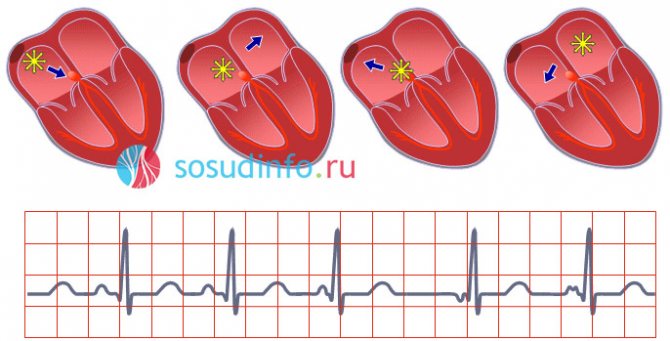
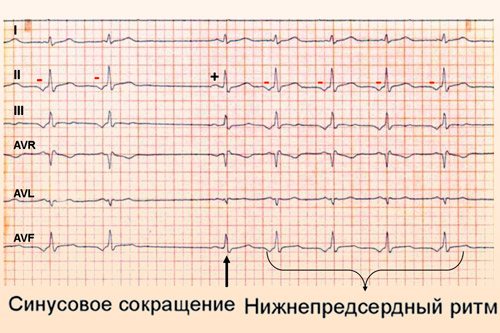
эктопический ритм из различных очагов в предсердии при миграции водителя ритма
Эктопический ритм из предсердий называют предсердным, он не всегда считается нормой и отличается от такового, генерируемого синусовым центром. Источником импульсов становятся активизировавшиеся предсердные клетки, которые «молчали» в условиях благополучия.
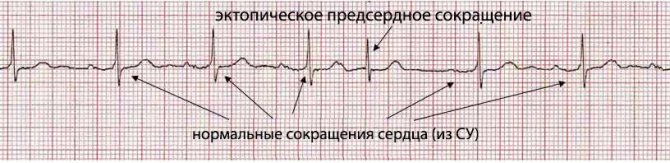
пример эктопического предсердного сокращения на фоне нормального синусового ритма
Предсердный ритм не является аномалией, характерной преимущественно для пожилого возраста, хотя свойственные последнему склеротические и ишемические изменения вносят свою лепту в формирование патологии. Это расстройство довольно часто диагностируется у детей и подростков, отражая функциональные сдвиги со стороны нервно-гуморальных механизмов регуляции в растущем организме. Оно же характеризует широкий спектр структурных изменений при органической патологии сердца.
Предсердный ритм не всегда дает выраженную симптоматику и даже может быть обнаружен случайно, однако его наличие — повод для проведения серьезного обследования и постоянного контроля над сердечной деятельностью пациента.
Методы лечения
Лечение не потребуется, если взрослый человек или ребенок после появлении аномалии не испытывает никакого дискомфорта. Предсердный ритм в этом случае не несет угрозы ни здоровью, ни жизни.
В других случаях терапия может иметь следующие направления:
- Для лечения ускоренного предсердного ритма применяются бета-блокаторы, например, Анаприлин. Могут быть назначены иные препараты для снижения частоты сердцебиения.
- При появлении брадикардии назначаются препараты, для ускорения замедленного ритма. Рекомендуется использовать растительные экстракты, например, женьшень или элеутерококк.
- Для лечения вегетососудистых нарушений назначаются седативные препараты, например, валериана, настойка пустырника, Новопассит.
- Для того, чтобы предотвратить развитие инфаркта, может быть назначен Панангин.
В особо тяжелых случаях, когда стандартные методы лечения не помогают либо не могут быть использованы, может применяться кардиоверсия, иными словами устанавливается искусственный водитель ритма.
Народные методы лечения
Для лечения эктопического предсердного ритма могут использоваться не только традиционные, но и народные методы.
Важно! Народные рецепты не избавляют от причины развития заболевания, но значительно улучшают состояние больного.
Самыми безопасными и эффективными считаются следующие рецепты:
- Сок, полученный от грейпфрута, смешайте с оливковым маслом (три ложки). В свежем виде один раз в сутки употребляйте полученное средство. Рекомендуемый курс лечения составляет один месяц.
- В равном количестве возьмите ядра грецких орехов, инжир и изюм, перемешайте, добавьте мед, оставьте настаиваться на сутки. Два раза в день по 20 грамм съедайте полученное лекарство. Терапию следует продолжать в течение двух месяцев.
- Для лечения нарушенного ритма подходит календула. Двадцать грамм сухих цветков поместите в большую емкость. Залейте все кипятком, оставьте настаиваться на двенадцать часов. За один раз выпивайте по сто грамм средства, повторяйте несколько раз в день.
- Молодые побеги спаржи мелко измельчите. Стаканом воды залейте одну ложку, закройте и дайте настояться. В день принимайте полученное лекарство пять раз по две столовых ложки. Длительность лечения составляет минимум один месяц.
- Пол килограмма грецких орехов смешайте со стаканом сахара, добавьте пятьдесят грамм кунжутного масла. Ингредиенты после смешивания должны немного постоять. В отдельной емкости заварите четыре измельчённых с цедрой лимона. Соедините обе смеси, тщательно перемешайте, консистенция должна быть однородной. Три раза в день по столовой ложке принимайте снадобье.
- В течение трех недель настаивайте картофельные соцветия на водке или спирте. Выжмите из сырого картофеля сок (должно получиться 150 миллилитров), добавьте ложку меда и пол ложки спиртовой настойки. Полученное средство принимайте два раза в день. Каждый раз рекомендуется готовить новое снадобье.
- Смешайте пол килограмма ягод клюквы и пятьдесят грамм чеснока, ингредиенты должны быть тщательно измельченными. Оставьте настаиваться на трое суток в герметичной посуде. В готовую смесь добавьте пол стакана меда. От полученного лекарства отделите две ложки, разбавьте тремя стаканами воды, в течение дня выпейте все.
Эктопический предсердный ритм должен находиться под постоянным контролем лечащего врача. Даже если опасные или подозрительные симптомы отсутствуют, это вовсе не повод халатно относиться к своему здоровью.
Если же эктопический ритм был спровоцирован заболеваниями, важно как можно скорее выявить причины патологии и заняться ее устранением. В запущенных случаях опасность может быть не только для здоровья, но и жизни человека.
Частые вопросы к врачу
Прогноз и профилактика
Пациенты с подобным диагнозом должны находиться под наблюдением лечащего врача. Все дело в том, что из-за эмоционального напряжения, сопутствующих патологий, аритмия может перерасти во что-то более серьезное.
Больным показано делать следующее:
- раз в полгода рекомендуется делать УЗИ сердца, а также проходить коагулограмму;
- каждый день следует измерять давление и пульс;
- минимум раз в квартал следует делать ЭКГ.
Спортсменам или людям с похожими профессиями, где возлагается нагрузка на сердце, могут быть введены ограничения, иногда такой род деятельности и вовсе запрещается. При выполнении всех рекомендаций лечащего врача и прохождения своевременного лечения прогноз благоприятный.
Ежедневно, без устали и отдыха, сердце проделывает огромную работу — путем мышечных сокращений заставляет течь кровь по организму. Сердце сокращается с определенной частотой, около 60-90 ударов в минуту.
Особенность сердечной мышцы в том, что она обладает собственной, никому никому не подвластной функцией автоматизма. Это означает, что в сердце есть определенные клетки, которые сгруппированы в центры автоматизма.
Клетки, вырабатывающие импульсы, заставляющие сердце биться, называются проводящей системой. Благодаря этим центрам генерируется импульс, который передается на нижележащие центры.
Сердце сокращается с такой частотой, с какой возникают импульсы. Самым главным центром автоматизма первого порядка является синусовый или синоатриальный узел. Он расположен в правом предсердии. Именно там, в здоровом сердце возникает импульс, приводящий к сокращению предсердий, а затем и желудочков. Но возникают ситуации, когда работа синусового узла прекращается или нарушается. Тогда активизируются другие атипичные клетки сердца, которые также способны продуцировать импульсы, но являющиеся неактивными при нормальной работе синусового узла.
Эти клетки или группы клеток называются эктопическими центрами. Они задают темп сердцу. Если функцию водителя ритма берут на себя клетки предсердий, то эктопический ритм, который они вырабатывают, называется предсердным. То есть источником импульсации являются особые клетки предсердий, которые активизировались и начали вырабатывать эктопические ритмы в результате нарушения или прекращения работы центра автоматизма первого порядка — синусового узла.
Типы нарушений эктопического характера
К числу эктопических аритмий относят различные нарушения, развивающиеся в области желудочков и предсердий. По данным исследований, выяснилось, что нередко правопредсердный ритм, который на электрокардиограмме не проявляет себя, исходит не из синусового узла. То есть электрический импульс провоцируется в соседних участках органа.
Типы предсердного ритма:
- экстрасистолия – встречается довольно часто (около 60 % людей), заключается это состояние в несвоевременном сокращении сердечной мышцы или отдельных ее частей;
- пароксизмальная тахикардия – отдельный вид предсердного ритма, сопровождающийся периодическими приступами ускоренного сердцебиения. При этом количество ударов может достигать 220 в минуту. Пароксизмы замещают нормальный сердечный ритм, имеют внезапное начало и окончание. Электрические импульсы формируются в области предсердий, атриовентрикулярном узле или желудочках. Продолжительность приступа разная;
- эктопические ускоренные ритмы – приступы ускоренного биения сердца, при котором ЧСС повышается до 130 ударов. При этом электрические импульсы генерируются в предсердиях, желудочках или атриовентрикулярном соединении. Во время ЭКГ в комплексе P–QRS–T регистрируется несинусовый водитель ритма;
- мерцательная аритмия или фибрилляция предсердий – частое возбуждение предсердий или отдельных мышечных волокон хаотического характера. В отдельных случаях ЧСС достигает 600 ударов в минуту. Длительное течение такого приступа значительно повышает угрозу образования тромбов и развития ишемического инсульта. При отсутствии лечения возникает острая сердечная недостаточность.
Важно! Терапия любого вида эктопического ритма должно проводиться незамедлительно, независимо от тяжести течения и симптомов у больного.






 Грецкие орехи (500 г) соединить с сахаром (стакан), кунжутным маслом (50 г). Смешать ингредиенты и дать постоять немного. Отдельно заварить лимоны (4 штуки) в измельченном виде с кожурой в любой емкости. Добавить в лимоны смесь из орехов и добиться однородной консистенции. Снадобье принимают перед завтраком, обедом и ужином за полчаса до приема пищи. Доза может составить до 1 ст. л.
Грецкие орехи (500 г) соединить с сахаром (стакан), кунжутным маслом (50 г). Смешать ингредиенты и дать постоять немного. Отдельно заварить лимоны (4 штуки) в измельченном виде с кожурой в любой емкости. Добавить в лимоны смесь из орехов и добиться однородной консистенции. Снадобье принимают перед завтраком, обедом и ужином за полчаса до приема пищи. Доза может составить до 1 ст. л.